Abordar el estigma de la salud mental para mejorar la adherencia.
- El estigma es una tendencia marcada por estereotipos negativos y discriminación, tiene un impacto significativo en la atención mental, planteando desafíos para la identificación y el tratamiento oportunos1.
- El impacto negativo del estigma en la atención sanitaria ha llevado a hacer un llamado a la acción para que las organizaciones sanitarias tomen la iniciativa de abordar el problema2.
- Para superar el estigma asociado a las enfermedades mentales, es necesaria una estrategia/intervención multimodal centrada en la educación1.
- La baja adherencia a la medicación se atribuye a varios factores, entre ellos la gravedad de la enfermedad, el autoestigma y la actitud negativa de los pacientes3.
Según los datos de la Carga Mundial de Enfermedad (GBD) de 2019, una gran proporción de la carga de enfermedad se debe a los trastornos mentales, sin que se hayan encontrado pruebas de su reducción desde 1990. En 1990, los trastornos mentales representaron aproximadamente 654,8 millones de casos, cifra que aumentó a más de 970,1 millones en 2019, lo que supone un incremento del 48,1%.
Las personas con enfermedades mentales a menudo enfrentan dos desafíos importantes: manejar una amplia gama de síntomas y lidiar con el estigma social asociado a su condición. El estigma de las enfermedades mentales sigue siendo fuerte y generalizado en nuestra sociedad, y tiene efectos perjudiciales en quienes las padecen. Esto no solo disuade a las personas de buscar ayuda, sino que también afecta su adherencia a los planes de tratamiento, lo que representa una enorme carga para ellas.
Comprender el estigma de la salud mental.
El estigma se define como un proceso social complejo que incluye el etiquetado, la desvalorización, la discriminación y la otredad2, y que sirve para distinguir a un individuo de los demás miembros de la sociedad. El concepto de salud mental está estrechamente relacionado con el estigma2, ya que este se manifiesta a través de una miríada de creencias y actitudes negativas que conducen a la exclusión social de las personas que experimentan problemas de salud mental.
Esta actitud negativa se puede clasificar en tres tipos principales2:
- Intrapersonal (autoestigma)
- Interpersonales (relaciones con los demás)
- Estructurales (políticas, leyes y sistemas discriminatorios y/o excluyentes)
Las personas con problemas de salud mental están profundamente influenciadas por las normas sociales, lo que puede provocar retrasos en la búsqueda de tratamiento o incluso una evitación total. Esto, en última instancia, agrava la afección y complica la recuperación1 (Figura 1). Según estudios previos, el estigma público de la depresión está asociado con un aumento en la tasa de suicidio6. El autoestigma puede inhibir a las personas con una enfermedad mental de buscar ayuda7, interferir con la adherencia a la medicación8 y crear barreras para su reintegración exitosa en la sociedad9.
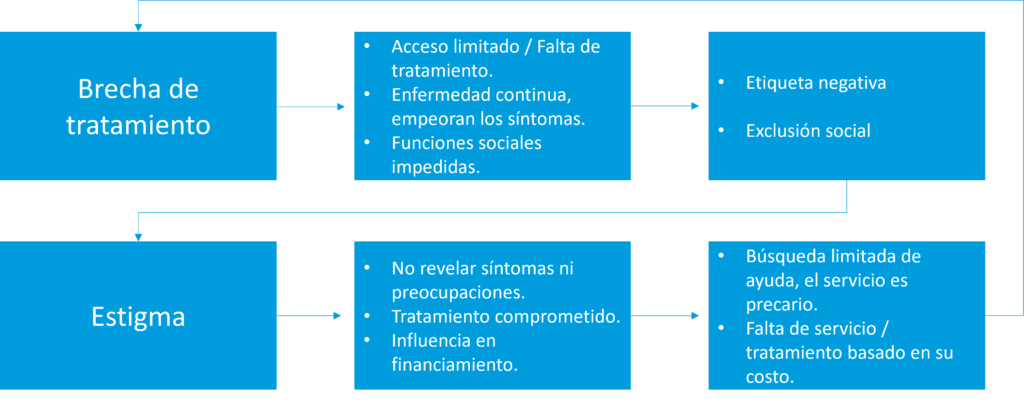
La falta de adherencia al tratamiento puede verse sustancialmente afectada por el estigma. Opera a varios niveles y puede retrasar la búsqueda de tratamiento1:
| Nivel individual | Nivel Familiar | Nivel Social |
|---|---|---|
| Por miedo y evitar acudir a la atención de salud mental. | Vergüenza y aislamiento, dificulta buscar apoyo. | Mala asignación de recursos, servicios de salud mental no financiados y subestimados. |
Percepción individual y social del estigma en salud mental.
La forma en que se interpreta la salud mental en la sociedad tiene un impacto significativo en si el estigma se reducirá o se mantendrá. Las representaciones de los medios de comunicación de las personas con problemas de salud mental como peligrosas, erráticas o incapaces de llevar una vida normal son las principales razones detrás del aumento del estigma y su efecto en las personas y en la sociedad1.
Varias barreras/percepciones que se encuentran debido al estigma en la salud mental incluyen:
- Reducción de la adherencia al tratamiento: El miedo a ser reconocido como paciente de salud mental conduce a la evitación total o a la interrupción del tratamiento en curso. Este miedo puede empeorar los síntomas, lo que lleva a una recuperación infructuosa y aumenta el riesgo de recaída1.
- Comportamiento tardío de búsqueda de tratamiento: El miedo a ser aislado o devaluado debido a una enfermedad mental a menudo desanima a las personas a buscar ayuda profesional, empeora los síntomas y afecta de diferentes maneras, incluido el autocuidado, el trabajo menos productivo y las relaciones, por lo tanto, reduce la calidad de vida en general1.
- Aislamiento/discriminación social: Las enfermedades mentales suelen estar rodeadas de ciertas normas sociales y estereotipos negativos que dan lugar a una falta de comprensión y empatía por parte de los demás, lo que conduce a un sentimiento de exclusión1.
Esta discriminación puede complicar aún más las cosas, ya que puede afectar la actitud de las personas hacia el trabajo, tensar las relaciones personales/profesionales, los amigos y la familia pueden distanciarse debido a la incomodidad, el miedo o la incomprensión que exacerban los sentimientos de aislamiento y soledad1.
- Perpetuación de conceptos erróneos: La persistencia de estereotipos e información falsa que impide aún más la comprensión y aceptación de las enfermedades mentales por parte del público es el resultado del estigma y las actitudes desfavorables hacia las enfermedades mentales. Esto, a su vez, exacerba el estigma y tiene un impacto perjudicial en las políticas y la legislación, lo que se traduce en un apoyo y una financiación inadecuados para los servicios de salud mental1.
- Influencia del género en el estigma: El estigma sobre las enfermedades mentales varía entre las diferentes categorías sociales y demográficas, incluido el género, que a su vez influye en el contexto cultural1. Los hombres experimentan más carga de estigma percibido que las mujeres, razón reportada como un mayor estrés con respecto a la revelación de enfermedades mentales en comparación con las mujeres11. Todos estos impactos/representaciones refuerzan los estereotipos negativos y los malentendidos sobre las enfermedades mentales, lo que dificulta que los afectados busquen ayuda y logren una recuperación exitosa.
El estigma de la sanidad.
Existen múltiples fuentes de estigma en la atención sanitaria que afectan directa o indirectamente a la calidad y el acceso a la atención de la persona que vive con una enfermedad mental.
- Actitud y comportamiento negativos: Las personas con experiencia vivida están rodeadas de estigma en todo el espectro sanitario, incluidos los profesionales sanitarios con los que se ponen en contacto para buscar apoyo2.
- Falta de conciencia: Los sesgos inconscientes y la falta de conciencia son factores importantes para reconocer la influencia de actitudes y creencias ocultas que pueden impulsar el comportamiento asociado con el estigma2.
- Estigma en la cultura laboral: El problema no se limita al mundo exterior, sino que también existe en la industria de la salud. Se ha informado de que se trata de una cuestión cultural, ya que con frecuencia se desalienta a los empleados a buscar ayuda para problemas psicológicos o a hablar abiertamente2.
- Pesimismo terapéutico y falta de habilidades: Debido a la falta de experiencia/habilidades, la formación inadecuada y la impotencia, los profesionales de la salud tienen esta visión pesimista de las enfermedades mentales, que es otra fuente de estigmatización2 (Figura 2).
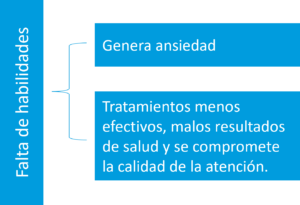
Figura 2: El impacto del pesimismo terapéutico y la falta de habilidades de los proveedores de atención médica sobre el estigma en la salud mental (Esta figura se creó con fines ilustrativos y se basa en datos obtenidos de Knaak S, et al., 2017)2
Enfoques clave utilizados para reducir el estigma en los entornos sanitarios1,12,13.
- Suministro de información: Enseñar a los participantes sobre la enfermedad en sí misma o sobre el estigma, sus manifestaciones y su efecto en la salud.
- Actividades de desarrollo de habilidades: Crear oportunidades para que los proveedores de atención médica desarrollen las habilidades adecuadas; Por ejemplo, la formación en competencias culturales para valorar la diversidad, comprender las diferencias culturales y cuidar las normas organizacionales1,13.
- Aprendizaje participativo: Este enfoque llevaría a los participantes a participar activamente en la intervención.
- Contacto con el grupo estigmatizado: Para fomentar la empatía, humanizar a la persona estigmatizada y disipar las ideas preconcebidas, esta estrategia dependió de la inclusión de los miembros del grupo estigmatizado en la realización de las intervenciones.
- Un enfoque de “empoderamiento”: Mejorar los mecanismos de afrontamiento de los clientes para superar el estigma a nivel de los establecimientos de salud.
- Enfoque de cambio estructural o de políticas: Este enfoque incluye cambiar las políticas, proporcionar materiales clínicos, sistemas de reparación y reestructurar las instalaciones.
Además, se ha observado una correlación negativa entre el estigma y la adherencia al tratamiento, es decir, la estigmatización afecta el resultado de la enfermedad al afectar la adherencia al tratamiento del individuo con enfermedad mental14; De ahí la importancia de abordar el estigma para mejorar la adherencia en los pacientes.
Un estudio de terapia cognitivo-conductual grupal ha demostrado mejorar la adherencia al tratamiento en el trastorno depresivo mayor al reducir el sentimiento de estigma de los pacientes y aliviar eficazmente los síntomas depresivos14.
Estrategias/Intervenciones para reducir el estigma1
Para combatir el estigma asociado con las enfermedades mentales, se necesita una estrategia o intervención multimodal que tenga a la educación en su centro. Algunas de las estrategias incluyen:
- Campañas de concienciación pública: Las campañas de concienciación pueden desenmascarar las condiciones de salud mental y ayudar a llegar a las personas a las que no se ha llegado. Esta iniciativa puede alterar las percepciones sociales y reducir el estigma al comunicar hechos sobre las enfermedades mentales, sus causas fundamentales y su tratabilidad1.
Se ha demostrado que varias campañas contra el estigma mejoran la actitud negativa, utilizando la representación visual. Por ejemplo, “Time to change”, una de las mayores campañas contra el estigma; lanzado en 2009. Los datos de esta campaña han mostrado una mejora incremental entre el público para reducir el estigma15. Una revisión sistemática mostró que las “campañas mediáticas” revelaron ser un enfoque valioso, especialmente en la prevención del suicidio, al aumentar el conocimiento y la creencia, así como modificar la actitud hacia el mismo16.
- Programa de apoyo entre pares: Las enfermedades mentales se pueden normalizar y la estigmatización se puede desafiar compartiendo ejemplos de la vida real de pacientes que están manejando su condición. Al proporcionar estas experiencias, los programas de defensa entre pares pueden desacreditar mitos y reducir la percepción de “otredad” de las enfermedades mentales1. Un estudio que utiliza el apoyo entre iguales ha demostrado un cambio positivo en los pacientes de salud mental con medios aceptables para intercambiar información y creencias sobre los demás a cambio de apoyo17.
- Servicios de salud mental basados en la comunidad: El estigma asociado a la obtención de asistencia psiquiátrica puede abordarse integrando los servicios de salud mental en los entornos comunitarios y de atención primaria. Al enfatizar la integración de las medidas de salud mental con otros procedimientos de atención primaria regulares y estándar, la atención de salud mental puede ser más accesible y menos aterradora, lo que a su vez alienta a las personas a buscar ayuda cuando la necesitan1. Por ejemplo, un programa en la India llamado proyecto MANAS integró la salud mental en la atención primaria y en los entornos comunitarios, lo que no solo ha hecho que los servicios de salud mental sean más accesibles, sino también más “normales” y menos estigmatizantes1.
- Enfoque basado en la evidencia: Otro enfoque para superar las barreras creadas por el estigma es utilizar métodos basados en la evidencia para reducir el estigma de las enfermedades mentales1. En 2016, Corrigan PW en un metaanálisis mencionó que varias intervenciones basadas en la evidencia, incluidas la educación y las intervenciones basadas en el contacto, podrían reducir el estigma de las enfermedades mentales en todas las culturas de manera efectiva1,18.
- Un estudio demostró que el uso de un enfoque multimétodo puede servir como un modelo eficaz para implementar tratamientos psicológicos basados en la evidencia para niños con necesidades de salud mental y otras enfermedades crónicas19.
- Otro resultado efectivo fue encontrado por Diouf F, et al., al utilizar un enfoque basado en evidencia e implementar una campaña de medios digitales para reducir el estigma en diferentes ubicaciones geográficas20.
- Intervenciones multicomponente: La combinación de varias estrategias simultáneamente ha demostrado ser más beneficiosa para reducir el estigma relacionado con la salud mental, por ejemplo, tanto las campañas en los medios de comunicación como los componentes de la intervención educativa o las estrategias educativas y de contacto social16.
- Participación local y exposición a la intervención: Los datos de una revisión sistemática revelaron el efecto positivo de la participación local y la exposición a la intervención y la importancia de la participación local y comunitaria para su efectividad.
En varios países, el estigma institucional y organizacional relacionado con la salud mental se ha reducido o mitigado significativamente mediante la implementación de medidas de política pública. Por ejemplo, la ley de estadounidenses con discapacidades de 1990 en los EE. UU. ordenó la inclusión social y la participación de las personas con problemas de salud mental en la sociedad, así como la prevención de la discriminación basada en la salud mental21. En 1999 se publicó el informe “Salud mental: un informe del cirujano general”, cuyo objetivo era educar al público sobre el estigma y la discriminación relacionados con las enfermedades mentales. Además, la ley de servicios de salud mental de 2004 en California abordó el estigma a nivel institucional, social y personal a través de la capacitación, el marketing social y el énfasis en la competencia cultural21.
Conclusión
El estigma en la salud mental es un problema complejo y multifacético que varía en varios contextos. También puede llevar a la no adherencia al tratamiento. Además de tener un impacto emocional adverso en los resultados del tratamiento, el estigma y la falta de adherencia también obligan a los pacientes a enmascarar el comportamiento incorrecto, lo que puede exacerbar los síntomas. Es imperativo diseñar intervenciones culturalmente apropiadas y promover la conciencia y la aceptación de las condiciones de salud mental para abordar y reducir con éxito el estigma en varios niveles, incluidos los entornos de atención de salud mental. Al hacer esto, podemos esforzarnos por mejorar la disponibilidad de servicios de salud mental y promover el bienestar de las personas y las comunidades en todo el mundo.






