- Las creencias tienen una fuerte influencia sobre la motivación del paciente para adherirse al tratamiento.
- Estos incluyen las creencias del paciente sobre su enfermedad, su tratamiento y su propia capacidad de adhesión (autoeficacia)
- Es vital que los médicos evalúen a los pacientes individualmente para comprender sus creencias y motivaciones, ayudándolos a adherirse a sus regímenes de medicación
Las creencias tienen una influencia importante sobre la no adherencia
Hay una serie de creencias importantes que pueden influir en la falta de adherencia del paciente. Estos incluyen creencias sobre su enfermedad, su tratamiento y su propia capacidad, o autoeficacia, para adherirse (la creencia de que pueden realizar con éxito un comportamiento específico para lograr un resultado deseado) .1 En el marco de la COM-B, las creencias principalmente influir en la adherencia a través de la motivación.
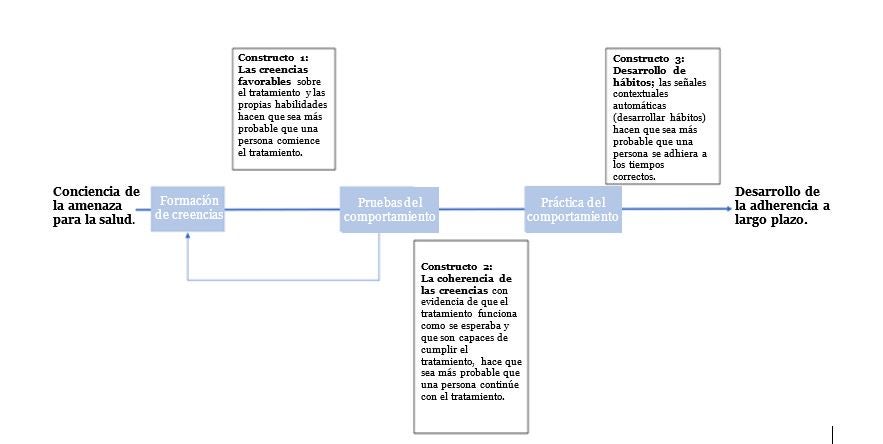
A largo plazo, se teoriza que la adherencia a la medicación ocurre cuando los individuos inician con éxito un comportamiento debido a: 2
- Formar creencias favorables al tratamiento (creencias sobre eficacia del tratamiento y autoeficacia)
- Recibir retroalimentación experiencial / evidencia de que sus creencias son correctas
- Repetir / practicar su rutina de toma de medicamentos el tiempo suficiente para desarrollar señales contextuales automáticas que mantienen el comportamiento.
Modelos basados en creencias
Los modelos basados en creencias incluyen el modelo de creencias sobre la salud (HBM) y la teoría del comportamiento planificado (TPB).
El HBM fue diseñado en la década de 1950 y tiene 5 constructos centrales.3 Severidad percibida (creencias sobre la gravedad de la afección y sus consecuencias), susceptibilidad percibida (el grado en que el individuo se siente en riesgo de estar expuesto / padecer la afección) y las señales para la acción (internas, por ejemplo, estado corporal o síntoma, o externas, por ejemplo, recordatorio de la cita con el médico) contribuyen a la percepción de amenaza del individuo. Esto, en combinación con los beneficios percibidos (efectividad y disponibilidad de tomar un curso de acción en particular) y las barreras percibidas (aspectos negativos relacionados con seguir el curso de acción), contribuyen a la probabilidad de que se siga la acción3.
El TPB ha sido ampliamente probado y aplicado con éxito a la comprensión de una variedad de comportamientos de salud. Se ha demostrado que es predictivo de la adherencia, lo que sugiere que los precursores inmediatos de una conducta son las intenciones (es decir, la motivación) de participar, que están influenciadas por una serie de factores, incluida la actitud hacia la conducta, las normas subjetivas (es decir, lo que piensan los demás). y control conductual percibido (similar a la autoeficacia, ver más abajo).4
Creencias sobre la enfermedad
El modelo de autorregulación de sentido común (CS-SRM) se ha utilizado en muchos contextos de enfermedad para comprender las formas en que los pacientes entienden y afrontan su enfermedad. El modelo describe cómo las personas desarrollan su propia comprensión de su enfermedad o amenaza a su salud, y cómo esto determina sus respuestas, incluida la adherencia. Cada paciente tendrá sus propias creencias sobre los siguientes factores: 2
- Identidad de la enfermedad: la etiqueta que el paciente usa para su enfermedad y los síntomas que asocia con ella.
- Causas: las creencias del paciente sobre la (s) causa (s) de su enfermedad.
- Línea de tiempo: las creencias del paciente sobre la línea de tiempo de su enfermedad, es decir, aguda, crónica o cíclica.
- Consecuencias: las creencias del paciente sobre las consecuencias sociales, económicas y para la salud de su enfermedad.
- Control: creencias sobre el grado de control que el paciente cree que tienen él, su médico y el tratamiento.
Creencias sobre el tratamiento
Tener en cuenta las creencias del paciente sobre la medicación prescrita es fundamental para comprender y apoyar la adherencia.5
Las creencias de los pacientes sobre su tratamiento se pueden agrupar en dos temas centrales: 6
- La necesidad de la medicación prescrita para mantener la salud en el presente y en el futuro.
- Preocupaciones sobre los posibles efectos adversos del tratamiento, por ejemplo, dependencia de la medicación o acontecimientos adversos a largo plazo.
La evidencia ha demostrado que los pacientes que creen en la necesidad de la medicación prescrita y que tienen menos preocupaciones al respecto tienen más probabilidades de ser adherentes.7
Los comportamientos de adherencia se ven influidos por el equilibrio entre la necesidad del medicamento para mantener o mejorar la salud y las preocupaciones sobre los posibles efectos adversos de tomarlo.5,6
La no adherencia intencional a menudo se basa en las creencias correctas o incorrectas de los pacientes sobre los efectos beneficiosos, los efectos secundarios negativos o el potencial de adicción de la medicación.8
Creencias sobre la autoeficacia
La autoeficacia se puede definir como la creencia o el nivel de confianza de una persona en que puede realizar con éxito un comportamiento específico para lograr un resultado deseado.1 La autoeficacia se describe como ‘maleable’, es decir, los niveles de autoeficacia de un paciente pueden modificarse mediante persuasión o aliento. Es, por tanto, una vía importante para mejorar la adherencia a la medicación1.
Se cree que la autoeficacia es uno de los predictores generales más importantes del cambio de comportamiento y, en consecuencia, del autocontrol de la enfermedad (incluida la adherencia). 1 Una revisión de estudios publicados sobre hipertensión encontró que una mayor autoeficacia estaba relacionada con una mejor adherencia a la medicación9.
Comprender las creencias individuales y personalizar el apoyo al paciente
Los médicos deben evaluar a los pacientes individuales para comprender sus motivaciones y creencias inherentes. Es útil discutir estas creencias con el paciente si parece probable que socaven la adherencia, y educar y fomentar la modificación de creencias.9 Hay una variedad de herramientas disponibles para evaluar las creencias del paciente, incluido el Cuestionario Breve de Percepción de la Enfermedad10 y el Cuestionario de Creencias sobre Medicamentos .5 Las entrevistas motivacionales también pueden ser una herramienta útil para ayudar a los pacientes a discutir sus creencias y cambiar sus comportamientos; incluyendo hacer preguntas abiertas y enfocarse en las situaciones, preferencias y valores personales del paciente.
Referencias
- Lamarche L, et al. Self-efficacy for medication management : a systematic review of instruments. Patient Preference and Adherence 2018;12:1279–87.
- Phillips LA, et al. Assessing theoretical predictors of long-term medication adherence: Patients’ treatment-related beliefs, experiential feedback and habit development. Psychology & Health 2013;28(10):1135–51.
- Jones CJ, et al. Evaluating the effectiveness of health belief model interventions in improving adherence: a systematic review. Health Psychol Rev 2014;8(3):253–69.
- Bane C, et al. Determinants of medication adherence in hypertensive patients: an application of self-efficacy and the Theory of Planned Behaviour. IJPP 2006;14:197–204.
- Horne R, et al. Understanding Patients’ Adherence-Related Beliefs about Medicines Prescribed for Long-Term Conditions: A Meta-Analytic Review of the Necessity-Concerns Framework. PLoS One 2013;8(12):e80633.
- Horne R, et al. Patients’ beliefs about prescribed medicines and their role in adherence to treatment in chronic physical illness. J Psychosom Res 1999;47(6):555–67.
- Ross S, et al. Patient compliance in hypertension: role of illness perceptions and treatment beliefs. Journal of Human Hypertension 2004;18:607–13.
- Pakpour AH, et al. Intention and planning predicting medication adherence following coronary artery bypass graft surgery. J Psychosom Res 2014;77(4):287–95.
- Al-Noumani H, et al. Health beliefs and medication adherence in patients with hypertension: A systematic review of quantitative studies. Patient Education and Counseling 2019;102:1045–56.
- Broadbent E, et al. The brief illness perception questionnaire. J Psychosom Res 2006;60(6):631–7.